
08.06.2020
Von Annika Röcker
promovierte Biochemikerin und Autorin. Bis Ende September 2020 war sie Volontärin bei "Spektrum.de".

US-Präsident Donald Trump verkündete Mitte Mai 2020 einen ambitionierten Zeitplan: Seine "Operation Warp Speed" soll bis zum Jahresende einen zugelassenen Impfstoff gegen Covid-19 auf den Markt bringen. Trumps Berater wählten 14 Impfstoffprojekte aus, die ihrer Meinung nach am ehesten Erfolg versprechen. Mehr als 400 Millionen Dollar gingen an das US-amerikanische Unternehmen Moderna, das an einem RNA-basierten Impfstoff arbeitet.
Vor allem schnell soll es gehen. Der Name des Projekts leitet sich vom fiktiven Warp-Antrieb in der Serie "Raumschiff Enterprise" ab, das damit schneller als Lichtgeschwindigkeit fliegen kann.
Die Produktion im US-amerikanischen Portsmouth soll bereits im Juli 2020 beginnen. Dabei nimmt man in Kauf, dass die Zulassung noch weit entfernt ist und man vielleicht eine ganze Charge wieder vernichten muss. Auch andere Konzerne sind dabei, ihre Produktionskapazitäten auszubauen, um schon Ende des Jahres die ersten hundert Millionen Impfstoffdosen ausliefern zu können.
"Es gibt keine Garantie"
(Rolf Hömke, Forschungssprecher des Verbands Forschender Arzneimittelhersteller)
Ist das zu optimistisch? Frühestens Anfang 2021, schätzen Impfstoff-Fachleute meist, sei mit einem Impfstoff gegen Covid-19 rechnen. Aber auch das wäre noch atemberaubend schnell im Vergleich zu klassischen Impfstoffen. Bis vor ein paar Jahren hätte eine solche Entwicklung noch 15 bis 20 Jahre gedauert.
"Es gibt keine Garantie", sagt Rolf Hömke, Forschungssprecher des Verbands Forschender Arzneimittelhersteller (vfa). Doch es gäbe einige Punkte, die ihn optimistisch stimmten. "Nicht nur die bloße Anzahl, auch die Vielfalt der Ansätze ist beeindruckend", erklärt er. Mindestens acht unterschiedliche Arten von Impfstoffen werden derzeit entwickelt. Das erhöhe die Chancen auf Erfolg. Außerdem könne man aus Impfstoffprojekten gegen verwandte Coronaviren viel lernen.
Der australische Immunologe Ian Frazer bremste allerdings zuletzt die Erwartungen: "Wir müssen auch erkennen, dass es nicht immer möglich ist, einen Impfstoff zu bekommen, nur weil wir einen wollen", sagte er gegenüber dem australischen TV-Sender "7NEWS". Könnte es sein, dass am Ende alle Projekte scheitern?
Seit Sars-CoV-2 Ende 2019 in China auftrat und sich weltweit verbreitet hat, arbeiten zahlreiche internationale Forscherteams unter Hochdruck an Vakzinen. Die Weltgesundheitsorganisation WHO zählt derzeit 133 Impfstoffprojekte (Stand 2.6.2020). Dazu kommen laut dem vfa mindestens 14 weitere Projekte, die dort noch nicht verzeichnet wurden.
Sobald chinesische Forscher das Genom des Virus veröffentlicht hatten, legten viele Forschergruppen los: Die ersten erbgutbasierten Vakzine waren binnen weniger Wochen fertig designt. Das habe es noch nie gegeben, sagt Hömke. Die künstlich hergestellten DNA- oder RNA-Moleküle enthalten den Bauplan für bestimmte Sars-CoV-2 Proteine und sollen unsere Zellen dazu bringen, diese herzustellen. Das wiederum soll eine Immunantwort im Körper hervorrufen, die uns vor einer Infektion durch das Coronavirus schützt. Doch bislang wurde noch kein einziger Impfstoff zugelassen, der auf DNA oder RNA beruht.
Das liegt an einer grundsätzlichen Hürde für Impfstoffe. Da man mit diesen Substanzen womöglich Millionen gesunde Menschen behandeln wird, müssen Wirkung und mögliche Nebenwirkungen besonders genau untersucht werden. Nicht zuletzt gibt es bei Sars-Cov-2 möglicherweise eine gefährliche Komplikation, die auch für einen Impfstoff ein Problem sein könnte.
Unser Immunsystem bildet nicht nur Antikörper, die bestimmte Proteine an der Oberfläche des Virus blockieren, sondern auch solche, die nur lose daran binden. Diese können eine Infektion sogar verstärken. Denn passen die Antikörper nicht genau, so können die aufgenommenen Viren jene Immunzellen befallen, die mit Antikörpern dekorierte Viren aufnehmen und zerstören. Statt die Viren zu töten, werden sie also selbst zu Opfern - das Virus kann sich in ihnen vermehren. Ein solches Phänomen, das als "antibody dependent enhancement", kurz ADE, bezeichnet wird, haben Virologen bereits mehrfach beobachtet, darunter auch 2003 beim ersten Sars-Coronavirus. Wegen solcher Risiken ist die Entwicklung eines Impfstoffs ein langwieriger, aufwändiger Prozess. Bevor er an Menschen getestet werden darf, muss er sich in Tieren als wirksam und gut verträglich erweisen. Dann folgen klinische Studien, die wiederum in mehrere Etappen - man spricht von Phase I bis III - gegliedert sind (siehe Infografik "Stufen der Impfstoffentwicklung"). Jede davon werde gebraucht, schließlich hätte niemand etwas davon, wenn ein Impfstoff zwar immunisiere, aber Menschen in Gefahr bringe, sagt Hömke.
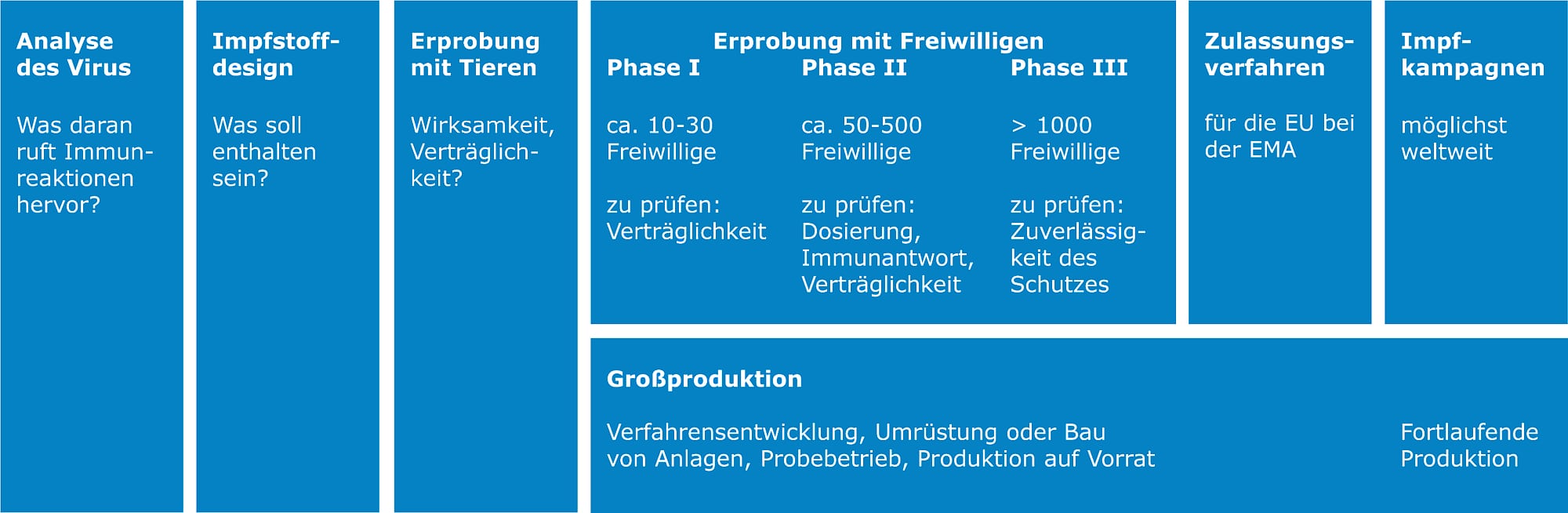
Stufen der Impfstoffentwicklung | Die Entwicklung ist ein langwieriger und aufwändiger Prozess, jeder Kandidat muss mehrere Etappen durchlaufen.
Das durch die US-Regierung geförderte Biotech-Unternehmen Moderna vermeldete kürzlich, sein RNA-basierter Impfstoff habe sich in ersten klinischen Tests als verträglich erwiesen und bei allen 45 Studienteilnehmern eine Immunreaktion hervorgerufen. Ob sich die Vakzine auch in Phase II und III als sicher und wirksam erweist, bleibt abzuwarten.
Klinische Tests der Phase III sind der entscheidende - und langwierigste - Teil der Entwicklung. Hier wird der Impfstoff Hunderten bis Tausenden von Menschen verabreicht, die sich mit dem Erreger infizieren könnten. Hier erst zeigt sich zum Beispiel, ob der Impfstoff ein ADE auslöst. Erst wenn diese Daten vorliegen, kann ein Impfstoff durch die Europäische Arzneimittel-Agentur (EMA) oder ihr US-amerikanisches Pendant, die Food and Drug Administration (FDA), zugelassen werden. Den Rekord für die schnellste Entwicklung bis zur Zulassung hält derzeit ein Impfstoff gegen Mumps. Die Vakzine wurde binnen vier Jahren entwickelt.
Doch es gibt ein paar Krankheitserreger, an denen sich Impfstoffentwickler die Zähne ausbeißen. Beispielsweise das HI-Virus, das die Immunschwächekrankheit Aids verursacht. Seit man den Krankheitserreger im Jahr 1984 identifizierte, haben Forscher zahlreiche Anläufe unternommen, einen Impfstoff zu entwickeln - bislang sind alle gescheitert. Erst Anfang 2020 musste eine groß angelegte Phase-III-Studie in Südafrika abgebrochen werden, weil sich der Impfstoffkandidat als unwirksam herausstellte.
Ähnlich ernüchternd verläuft die Entwicklung eines Impfstoffs gegen Hepatitis C. Jedes Jahr infizieren sich zwischen 1,5 und 2 Millionen Menschen mit dem Hepatitis-C-Virus, das eine chronische Entzündung der Leber hervorrufen und zu Leberzirrhose und -krebs führen kann.
"HIV und HCV sind sehr gut darin, unserem Immunsystem zu entwischen und es zu stören", sagt Thomas Pietschmann, Leiter des Instituts für Experimentelle Virologie am Zentrum für Experimentelle und Klinische Infektionsforschung (TWINCORE) in Hannover. Er forscht an diesen Viren und arbeitet mit seinem Team an einem Impfstoff gegen Hepatitis C. Die Immunantwort, die diese Viren in unserem Körper auslösen, schützen offenbar nicht vor einer Infektion.
Könnte es sein, dass das neue Coronavirus den Entwicklern ähnliche Probleme bereitet wie HIV oder HCV? "Die bisherigen Studienergebnisse sprechen dagegen", sagt Pietschmann. So entwickelten Rhesusaffen, die mit einer Vakzine aus abgetöteten Sars-CoV-2-Viren behandelt worden waren, eine stabile Immunantwort und ließen sich anschließend nicht mehr durch das Coronavirus infizieren. Praktisch zeitgleich startete der chinesische Hersteller Sinovac erste klinische Studien mit dem Totimpfstoff.
"Im Gegensatz zu HIV und HCV verursacht Sars-CoV-2 keine lebenslange, sondern eine akute Infektion, die bei den meisten nach milden Symptomen ausheilt", erklärt Pietschmann weiter. Innerhalb weniger Tage entstehe eine schützende Immunität, die das Virus kontrolliert. Das mache es wahrscheinlicher, dass es gelingt, einen Impfstoff zu entwickeln, sagt der Virologe. Zwar sei das keine Garantie. Aber er ist optimistisch, dass unter den vielen Ansätzen, die derzeit getestet werden, erfolgreiche Kandidaten sind. Idealerweise kämen gleich mehrere Impfstoffe auf den Markt. Denn für einen einzelnen Hersteller ist es unmöglich, die gesamte Weltbevölkerung zu versorgen.
"Einige werden funktionieren, andere nicht", sagt Friedemann Weber von der Justus-Liebig-Universität in Gießen. Im Fall einer Pandemie fänden manche Abläufe, die normalerweise nacheinander folgen, eben gleichzeitig statt. Selbst der vorsorgliche Ausbau von Produktionskapazitäten. "Wir drücken alle auf die Tube", sagt der Virologe, der mit seinem Team sowie Partnern in Schweden und Italien an einer DNA-basierten Vakzine arbeitet.
Sars-Cov-2 hat auch ein weiteres Problem nicht, das die Impfstoffentwickler bei HIV und HCV plagt: Beide Viren sind sehr variabel. Das heißt, innerhalb der Bevölkerung kursieren zahlreiche Versionen der Erreger, die sich darüber hinaus ständig weiter verändern. Alle Virustypen mit einem Impfstoff abzudecken, ist quasi unmöglich. Beim neuen Coronavirus ist das anders: Seit es erstmals in China auftrat, hat es sich zwar bereits verändert. Die Rate sei jedoch keineswegs mit HIV oder HCV vergleichbar, sagt Weber. "In der rezeptorbindenden Domäne des Spike-Proteins haben wir bisher so gut wie keine Veränderungen festgestellt", ergänzt der Virologe. Das ist der Bereich des Virus, den die meisten Impfstoffkandidaten imitieren und dadurch eine Immunantwort provozieren.
"Bezüglich ihrer Flexibilität sind Coronaviren aber nicht zu unterschätzen", sagt Virologe Weber. Sie seien extrem gut darin, ihr Erbgut umzuarrangieren. Dabei tauschen sie Bereiche ihrer RNA mit anderen Coronaviren aus. Etwas Ähnliches tun Grippeviren auch. Ihr Erbgut besteht aus mehreren Einzelteilen, die sie beliebig untereinander tauschen können - deshalb brauchen wir jedes Jahr einen neuen Impfstoff. Coronaviren dagegen haben kein segmentiertes Genom. Veränderungen in derselben Größenordnung seien deswegen für diese Viren vorerst nicht zu erwarten, schließlich sei ihr genetisches Repertoire längst nicht so groß, so Weber. Weil ihr Genom nicht in mehreren Teilen, sondern "am Stück" vorliegt, ist es für sie zudem schwieriger, einzelne Gene - etwa das für das Oberflächenprotein - miteinander auszutauschen. Es könne im Lauf der Zeit aber durchaus zu Veränderungen kommen, die eine Anpassung der Vakzine erfordern, sagt Weber.
Dass die Impfstoffe, die heute entwickelt werden, mit der Zeit an Wirksamkeit verlieren, sei nicht auszuschließen, sagt auch der Virologe Florian Klein von der Universitätsklinik Köln. Das könne zum einen an Veränderungen im Viruserbgut liegen. Zum anderen könne sich die durch den Impfstoff aufgebaute Immunantwort nach und nach abschwächen. Beides kommt auch bei zugelassenen Vakzinen gegen andere Erreger vor. Es könnte also sein, dass wir uns in unserem Leben mehrmals gegen Covid-19 impfen lassen müssten.
Zudem ist es möglich, dass die Impfstoffe nicht alle, sondern nur einen Teil der Geimpften schützen oder lediglich die Krankheitssymptome abmildern. Fachleute warnen schon seit Jahren davor, dass es immer schwieriger wird, Impfstoffe zu finden, die jegliche Ansteckung und Weitergabe verhindern. Ein Grund dafür könnte sein, dass sich der Selektionsdruck auf die Krankheitserreger durch vorhandene Impfungen verändert - sie könnten ihnen entkommen und sogar gefährlicher werden.
Im Blut von Menschen, die von Mers oder Sars betroffen waren - Atemwegserkrankungen, die ebenfalls durch Coronaviren verursacht wurden -, waren noch etwa zwei bis drei Jahre nach der Infektion schützende Antikörper nachweisbar. Andere Coronaviren, die hier zu Lande zirkulieren und Erkältungen verursachen, können Menschen in der Regel mehrfach infizieren.
Klein glaubt nicht, dass Trumps Initiative funktioniert und es noch im Jahr 2020 einen zugelassenen Impfstoff gegen Covid-19 gibt. Er kann sich allerdings vorstellen, dass es Studien gibt, die es erlauben, Impfstoffe zu testen und gleichzeitig Menschen zu schützen. "So schnell wie bei Sars-CoV-2 war der medizinische und wissenschaftliche Fortschritt noch nie", sagt der Virologe.
Nicht zuletzt gibt es eine Reihe Abkürzungen auf dem Weg der Zulassung. Sie alle sind umstritten und entstanden aus der Not heraus. In der Vergangenheit sind einige Erreger schon während der Impfstoffentwicklung deutlich seltener geworden, so dass aussagekräftige Studien kaum noch möglich waren.
"So schnell wie bei Sars-CoV-2 war der medizinische und wissenschaftliche Fortschritt noch nie"
(Florian Klein, Universitätsklinik Köln)
Glücklicherweise hatte man es noch geschafft, Phase-I- und -II-Studien damit durchzuführen, beim nächsten Ausbruch folgte dann Phase III. Der Impfstoff rVSV-ZEBOV wurde dabei zeitgleich getestet und eingesetzt, schließlich unter Vorbehalt zugelassen. Klein kann sich eine solche Notzulassung auch im Rahmen der Corona-Pandemie vorstellen. Dafür müsse man allerdings geschickte Studienkonzepte wählen. Beispielsweise könne man sich überlegen, zunächst besonders gefährdete Gruppen wie Krankenhauspersonal oder Risikopatienten mit einem Impfstoffkandidaten zu behandeln, so Klein.
Ein anderer, umstrittener Ansatz sind Menschenversuche. Fachleute erwägen, nur eine kleine Anzahl Freiwilliger zu impfen und sie anschließend gezielt mit Sars-CoV-2 zu infizieren. Unter dem Slogan "1Day Sooner" sucht eine Gruppe um Chris Bakerlee von der Harvard University bereits nach Menschen, die bereit wären, an einer solchen Studie teilzunehmen. Mehr als 25.000 Freiwillige aus über 100 Ländern haben sich bereits registriert.
Das ist ethisch höchst fragwürdig und wird wohl nur eine Idee bleiben. In einer Pandemie gäbe es erst recht keine Notwendigkeit, künstliche Ansteckungen herbeizuführen, meint Hömke. Man könne den Impfschutz unter realen Bedingungen untersuchen. Pietschmann stimmt zu. "Bislang hatten vergleichsweise wenige Menschen Kontakt mit dem Virus", sagt er. Zwar würde es in Europa derzeit ruhiger, doch das Geschehen verlagere sich auf die Südhalbkugel.
Selbst wenn sich die Pandemie von selbst abschwächt und die befürchtete zweite Welle nicht eintritt, seien die entwickelten Konzepte extrem wertvoll, sagt Pietschmann. Ihre DNA-basierte Plattform ließe sich beispielsweise auch für Impfstoffe gegen andere Erreger nutzen, erklärt Weber. Die Stoffe seien schnell und günstig herzustellen und nicht sehr hitzeempfindlich - ein großer Vorteil in heißen und ärmeren Ländern.
Quelle: spektrum.de vom 08.06.2020